Coronavirus: la sanità mondiale alla prova della resilienza
La sfida del SARS-CoV2 sta dimostrando l'importanza di costruire modelli sanitari capaci di adattarsi alle crisi. Ma servono investimenti adeguati e progettualità
I cittadini e gli operatori sanitari della maggior parte dei Paesi industrializzati stanno affrontando la più grave pandemia del secolo. La crisi innescata dal SARS-CoV2 sta mettendo a dura prova, anche e soprattutto in Italia e in Europa, oltre che l’efficacia e l’accessibilità della sanità pubblica, la sua resilienza. Ovvero, la capacità del sistema di adattarsi efficacemente ad uno shock improvviso o a un cambiamento repentino. Caratteristica indispensabile per sostenere un’emergenza che potrebbe prolungarsi nel tempo e ripetersi nel nostro futuro.
È quanto emerge da due documenti OCSE: il rapporto «Health systems responses to COVID-19 in the OECD », e l’analisi sullo stato dei sistemi sanitari in Europa, curata dagli economisti OCSE con l’Osservatorio europeo sui sistemi e le politiche sanitarie, in collaborazione con la Commissione europea.
In response to #COVID19, governments should:
💸 Provide resources for the immediate public health emergency
📉 Buffer the economic shock
🛤️ Develop a path towards recovery
👍Earn back the confidence of citizensSee our recommendations ⤵️ #coronavirus https://t.co/wZEUHT3F5x
— OECD ➡️ Better Policies for Better Lives (@OECD) March 24, 2020
Priorità: personale sanitario, attrezzature e spazi adeguati
Le due indagini forniscono alle istituzioni e alla società civile una panoramica sulle politiche attuate finora dai sistemi sanitari di tutti i paesi dell’UE e OCSE e sulla loro risposta alla pandemia da coronavirus. Emergono diverse strategie, per affrontare quelle che sono le prime tre indiscutibili priorità.
In primo luogo, la completa mobilitazione di tutto il personale medico e paramedico, per effettuare diagnosi e curare i pazienti. Insieme alla disponibilità di letti e attrezzature indispensabili. Sia per impedire la diffusione dell’epidemia, sia per somministrare i test, che per attuare le cure. Oltre, ovviamente, allo spazio necessario per l’accoglienza, durante la diagnosi, in modo rapido e sicuro, per isolare i casi sospetti, sia per curare i pazienti in ospedale.
Contenere e mitigare la diffusione e il tasso di infezione del coronavirus SARS-CoV2 è la prima priorità delle autorità sanitarie pubbliche. Ma, sottolineano gli esperti, sono necessarie misure aggiuntive. Operative, finanziarie e di ricerca e sviluppo, per fornire un’assistenza efficace ai pazienti e ridurre la pressione sui sistemi sanitari a livelli gestibili.
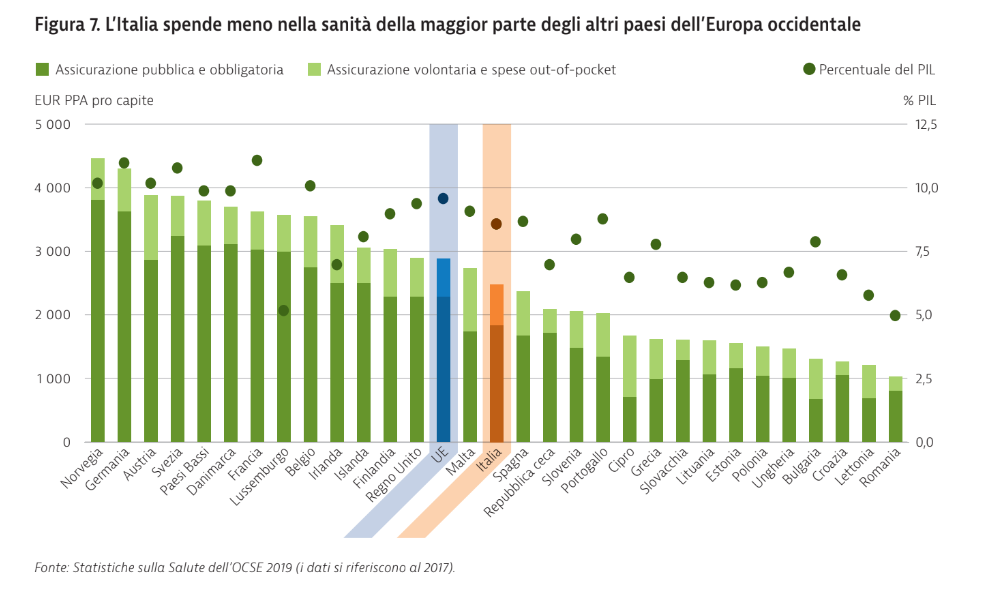
Sanità italiana, resiliente ma allo stremo: su
Secondo i dati UE e OCSE, nonostante la diminuzione della spesa sanitaria e i mancati investimenti, l’Italia resta, con la Spagna, uno dei Paesi con il sistema sanitario tra i più efficienti e resilienti. Ma come la lettura dei dati e le cronache di queste settimane di epidemia hanno descritto, vicino al punto di rottura. Sono oltre 6.400 operatori sanitari contagiati, pari al 9% del totale, con un’età media di 49 anni, in ospedale o in ambulatorio di base, come documentato dall’Istituto Superiore di Sanità. Oltre 50 quelli deceduti. Una cifra destinata a crescere giorno dopo giorno.
L’appello di medici e infermieri: la priorità deve essere chi cura e assistehttps://t.co/zmyJZd7HUk
— FNOMCeO (@FNOMCeO) March 17, 2020
La mancanza di risorse economiche ha prodotto l’indubbio effetto di ridurr le garanzie di sicurezza per i professionisti sanitari, come denunciato dagli ordini professionali e dai sindacati di categoria. L’altra faccia della medaglia che esprime le criticità dell’attuale sistema gestito dalle regioni.
Quel sistema, nonostante tutto, rispetta i criteri dell’efficienza e garantisce l’accesso a prestazioni sanitarie di elevata qualità, a costi relativamente bassi. Ma, tra le cause più rilevanti dello stato di crisi da coronavirus della sanità italiana, restano, però, i tagli al personale e il mancato ricambio generazionale.
Sebbene il numero di medici pro capite, in Italia sia ancora superiore alla media dell’UE, la metà dei medici attivi ha un’età superiore ai 55 anni, fattore che ha impedito anche il turnover e la formazione di nuovi. Negli ultimi anni, infatti, l’assunzione di giovani dottori è stata limitata dalla mancanza di tirocini e di borse di specializzazioni post-laurea.
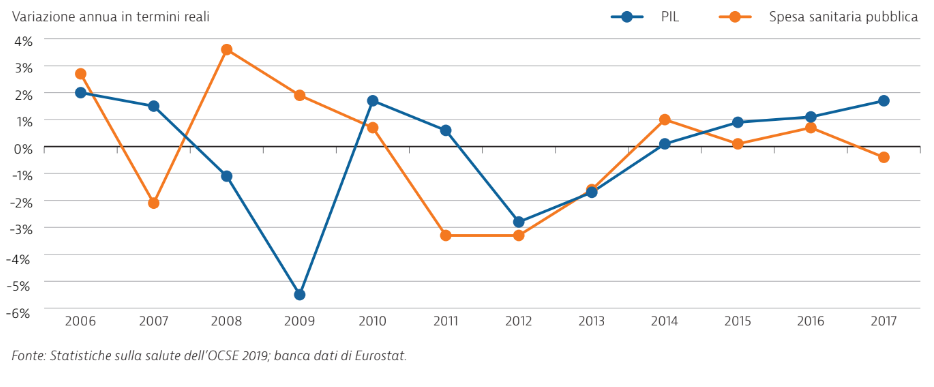
In Italia, i giovani medici e infermieri non riescono ad accedere alla professione
Mentre sono stati chiamati medici specializzati dall’estero, sono mancate e mancano buone opportunità di lavoro per i professionisti di recente formazione, sottolineano gli esperti OCSE. Ciò ha portato all’emigrazione di molti laureati in medicina e ha imposto una sosta forzata chi non è riuscito ad accedere alle borse di specializzazione o ai concorsi. La situazione è ancora più grave nell’ambito infermieristico, segnala il report OCSE. Oltre la carenza di personale già nell’immediato, almeno 13mila unità, non sono state prese iniziative per incentivare le prospettive di avanzamento professionale del personale, caricato di nuove competenze e responsabilità.
⏳C'è tempo fino alle 20 di sabato per entrare a far parte dell’Unità #infermieripercovid.
5️⃣0️⃣0️⃣ infermieri che si aggiungeranno alla task force di 300 medici nelle Regioni dove ormai si è al punto di saturazione.
INFO E BANDO @DPCgov ANCHE SU PORTALE https://t.co/O2cVx8z9tp pic.twitter.com/7NCD8TANT9— FNOPI.IT (@FNInfermieri) March 27, 2020
Ciò spiega, quindi, le misure attuate dal governo Conte che ha annunciato, a partire dal decreto del 9 marzo scorso, il reclutamento di medici e infermieri in pensione. Così come l’assunzione a tempo determinato per gli studenti di medicina, nel loro ultimo anno di formazione, per aumentare la forza lavoro durante l’emergenza. L’obiettivo è di reclutare circa 20mila persone aggiuntive, a fronte del mancato turnover e delle mancate assunzioni nell’ultimo decennio.
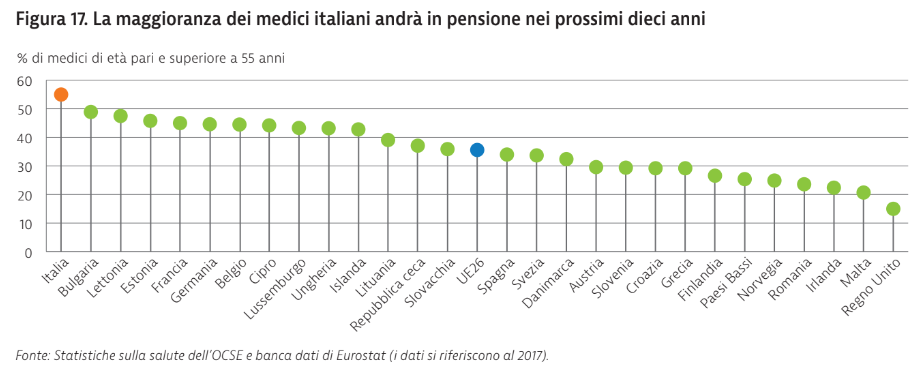
Chi fa più investimenti, aumenta la capacità di risposta alla crisi
A differenza dell’Italia e della Spagna, invece, Norvegia, Svizzera Germania hanno un numero relativamente elevato di medici e infermieri. A parità di altre condizioni, quindi, hanno una maggiore capacità di risposta all’epidemia di COVID-19, confermano gli analisti. La Francia, anch’essa dotata di un elevato numero di medici e infermieri, ha deciso di mobilitare pure la sua «riserva sanitaria» per aumentare temporaneamente l’offerta di operatori sanitari, richiamando medici in pensione e laureandi, su base volontaria, circa 3.500 persone già operative dai primi di marzo.
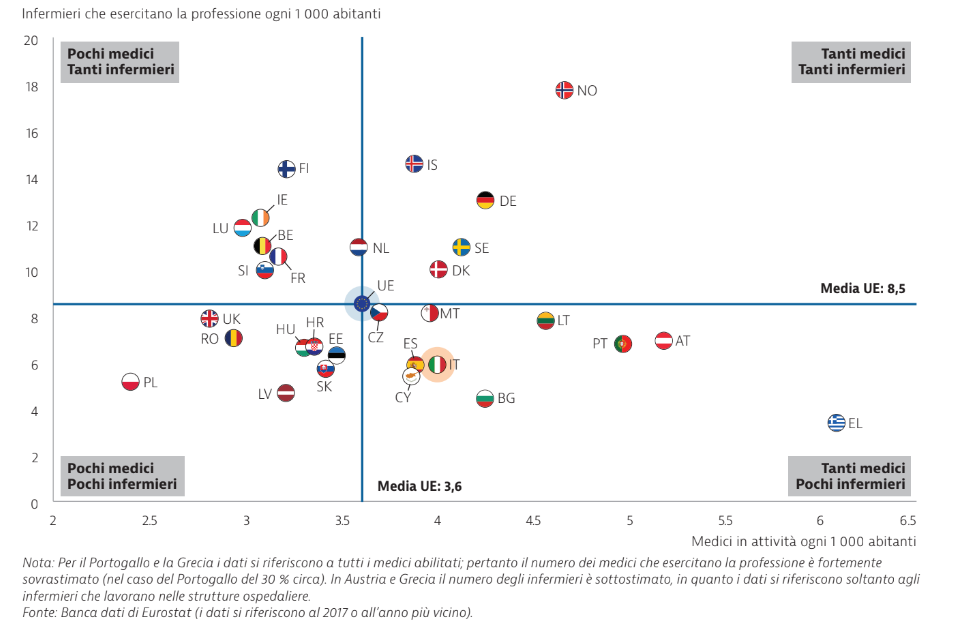
Fonte: Eurostat (i dati si riferiscono al 2017 o all’anno più recente)
UK: tagli alla sicurezza e volontariato
Tra i Paesi che hanno investito di più, ma con peggiori risultati in termini di sanità pubblica c’è, invece, la Gran Bretagna. Che affronta l’emergenza sanitaria con tassi di mortalità nella popolazione più elevati, rispetto agli altri Paesi europei ad alto reddito, con una forte disuguaglianza sociale. Anche qui, la carenza di medici, infermieri e operatori sanitari, secondo il report Ocse-UE potrebbero influire negativamente sull’accesso alle cure.
Il governo inglese sta cercando 250mila volontari per aiutare il Servizio sanitario nazionale (NSH) durante l’epidemia di coronavirus. Gli operatori supporteranno 1,5 milioni persone vulnerabili, a cui è stato chiesto di «proteggersi» da COVID-19. Nell’ottica del risparmio, i dispositivi medici di protezione sono a disposizione solo per gli operatori sanitari maggiormente a rischio.
NEWS: We’re delighted that overnight 170,000 people have signed up to volunteer to support our NHS tackling #coronavirus. Join here: https://t.co/gtYR6xW0jE #StayHomeSaveLives pic.twitter.com/Nq1oPZfsZm
— Matt Hancock (@MattHancock) March 25, 2020
Letti in terapia intensiva: ne servono almeno sei volte di più
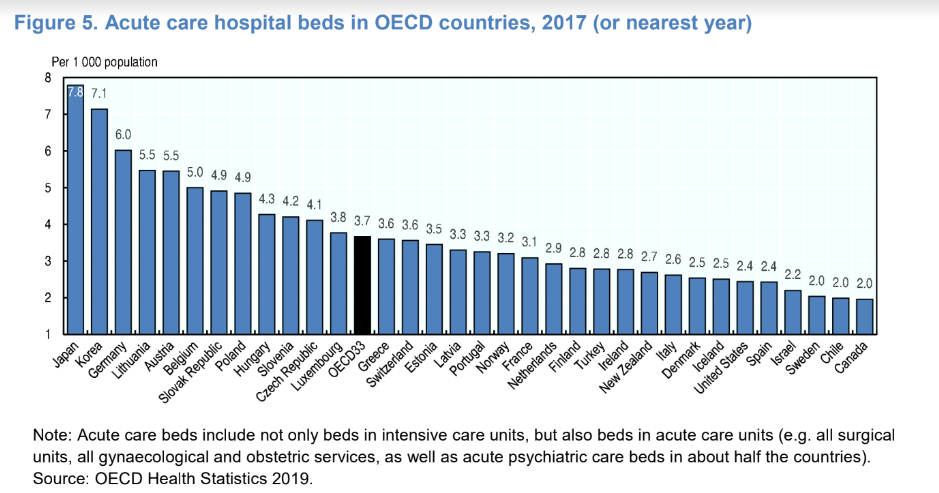
L’esperienza di Cina e Italia ha evidenziato la necessità fondamentale di garantire un’adeguata capacità dei letti di terapia intensiva, per affrontare l’ondata di pazienti infettivi con difficoltà respiratorie polmonari. Ciò può attuarsi, sottolineano gli esperti, attraverso la flessibilità. Si possono ad esempio trasformando unità ospedaliere ordinarie in unità di terapia intensiva. Il rapido evolversi dell’epidemia ha creato, comunque, colli di bottiglia nelle capacità, anche negli Stati più forniti, a causa della carenza di attrezzature respiratorie. L’analisi preliminare elaborata dagli esperti OCSE evidenzia però come, in dieci paesi, la variazione della capacità di accoglienza sia salita di sei volte.
In generale, più i sistemi sono flessibili ed attrezzati, meglio, ovviamente, possono rispondere alle cure tempestive. Le nazioni con più posti letto per le terapie in acuto sono, non a caso Corea e Giappone, con più di 7 letti ogni mille persone, seguite dalla Germania che ne ha sei. La maggior parte dei Paesi OCSE ha, invece, tra i 2,5 e 5 letti per le cure acute ogni mille persone. Numeri inferiori in Messico, Canada, Cile, Svezia, Israele, Spagna e Stati Uniti, con meno di 2,5 letti ospedalieri per mille persone (dati 2017).
In Germania bonus per gli ospedali che incrementano la terapia intensiva
In Germania, il governo ha promesso bonus finanziari agli ospedali in grado di aumentare e mantenere i letti di terapia intensiva. Inoltre, gli ospedali con limitata capacità di accoglienza possono far affidamento sulle strutture più grandi e sapere per tempo dove possono trasferire i pazienti. Il Robert Koch Institute, la German Hospital Association, e la German Association of Intensive and Emergency Care hanno creato una piattaforma web, per identificare rapidamente i luoghi alternativi per il trattamento in acuto.
Stati Uniti e Giappone hanno adottato misure per incoraggiare il ricovero a domicilio, con monitoraggio a distanza per i pazienti che sono stabili dal punto di vista medico o post ricovero. Nel Paese nipponico sono stati riaperti gli ospedali chiusi di recente, e riadattati alle cure per le persone bisognose. A differenza degli Stati Uniti, dove invece, la disponibilità per le cure intensive è tra le più basse al mondo.
German region of Baden-Württemberg offering to help out neighbouring France by taking in some of their #coronavirus patients needing hospitalisation https://t.co/OIOOyEWXby
— Katya Adler (@BBCkatyaadler) March 21, 2020
Il caso Corea: sorveglianza ed efficienza
Occorre, quindi, costruire meccanismi di resilienza in vista di una prossima epidemia. Gli esperti dell’OCSE invitano, nel momento in cui la crisi si attenuerà, a trarre insegnamenti dal COVID-19 per prepararsi ai futuri focolai. Uno degli esempi suggeriti, è quello della Corea del Sud, che aveva già affrontato l’epidemia di SARS-CoV nel 2003 e MERS‐CoV nel 2015. Il Paese asiatico ha adattato, nel frattempo, la sanità pubblica a sostenere un nuovo stato d’emergenza. Tanto che è la seconda nazione al mondo per numero di letti per terapia intensiva. Ha introdotto la telemedicina per la cura dei pazienti a distanza, riducendo i contatti umani al minimo, con l’utilizzo abituale di mascherine fornite dal governo.
America’s Coronavirus trajectory is the worst in the planet. And yet its leader has been the most dismissive of doctors’ and scientists’ warnings from the start.
This tragedy was avoidable.
Look at South Korea’s line.
They had their first case the same day as the U.S. pic.twitter.com/mMUKEcNGo2— Joe Scarborough (@JoeNBC) March 26, 2020
La popolazione si è sottoposta da subito, all’inizio dell’epidemia, a test precoci, 20mila al giorno, nei 50 centri «drive-through»: luoghi dove gli operatori sanitari e i cittadini, seduti all’interno delle loro auto, hanno contatti ridotti al minimo. Le misure di contenimento sociale e il lockdown non sono stati, invece, attuati. In cambio, è stata attuata la discussa tracciatura dei dati digitali prodotti da tutti i device personali dei cittadini, come smartphone e carta di credito. Big data utilizzati dalle istituzioni e dalle forze di polizia per sorvegliare, individuare e isolare i pazienti potenzialmente infetti.